Les recherches théoriques et les expériences de nombreux pays sont riches d’enseignements qui permettent de mieux identifier les obstacles à la réforme des soins de santé en faveur des soins de première ligne.
Avertissement
Nous avions projeté de réaliser une vaste bibliographie de la question, nous avons vaillamment commencé ce travail. Mais la vue d’un livre récent qui réalisait déjà une synthèse approfondie de la question nous a poussé à commander ce livre qui malheureusement a cheminé lentement entre les Pays-Bas et la Belgique. Une fois ce livre dans nos mains, nous avons traduit et résumé l’essentiel de son contenu. Nous n’avons cependant pu résister au plaisir de vous confier les quelques extraits d’articles que nous avions déjà glanés. Il faut donc bien séparer les deux parties de cet article, quoiqu’un lecteur averti y trouvera sans nul doute la cohérence globale.
Identifier les obstacles
Le changement social dans les soins de santé n’est qu’un aspect du changement social engénéral. Nous reprenons l’hypothèse centrale de Bajoit (Le changement social, 2003) : selon nous, ce sont les conflits, les contradictions et les compétitions qui constituent les seules pratiques génératrices de changement social, le moteur de l’histoire. Nous sommes bien conscients que cette position n’est pas partagée par tous les sociologues… Nous considérerons donc, comme l’auteur, ce point de vue comme une simple hypothèse heuristique. Il est vrai que pour les acteurs de la réforme cette hypothèse correspond assez bien à leur expérience concrète personnelle. Bajoit propose la typologie des formes de changement social suivante :

On voit que nous pouvons à bon droit parler de réforme des soins de santé. Les moyens dont disposent les acteurs qui veulent changer le système sont trop modestes pour être porteur d’une révolution. De plus, une révolution pour améliorer le seul système de soins, ce serait disproportionné. Par contre, les acteurs de la réforme sont organisés et gagnent progressivement du terrain. De ce point de vue, on peut dire que les médecins généralistes qui se révoltent périodiquement rendent probablement la réforme encore plus difficile, parce qu’au lieu d’utiliser leur colère pour aider les réformateurs, ils s’opposent à eux et souhaitent prendre leur place malgré leur incompétence notoire en la matière.
Les obstacles à la mise en oeuvre de réformes des soins de santé primaires sont bien documentés. Ce sont les valeurs et les intérêts de tous les intervenants, le public y compris ; les questions liées aux ressources humaines dans le domaine de la santé, notamment la planification, la formation et l’offre ; les rôles et le nombre de soignants qui ne sont pas des médecins ; l’ampleur de la pratique pour chaque soignant et la confusion qui entoure l’envergure professionnelle de la pratique lorsqu’ils travaillent en équipe. À ces obstacles s’ajoutent les modes de rémunération et les mesures d’incitation financière qui sont fortement ancrées dans le système de rémunération à l’acte des médecins ; les problèmes médico-légaux ; les différences dans les pouvoirs de réglementation des compétences, délégués à chaque profession ; la nécessité d’avoir plus de renseignements utiles sur les patients et le partage de l’information entre les soignants ; la nécessité d’améliorer la qualité des systèmes d’information ; la diminution du dédoublement et le compte rendu des progrès accomplis et des principaux résultats, de même que l’absence d’approche systématique qui comprenne tout l’éventail des soins de santé, notamment les services de soins de santé mentale, les soins de longue durée et les soins à domicile.
Revue de la littérature
Méthodologie
Nous avons cherché les articles dans la base de données Medline, via Pubmed, Medscape, BMC, ainsi que sur des moteurs non spécifiques (comme Google) ce qui permet parfois de retrouver des données intéressantes non- indexées dans les bases de données médicales. Nous avons utilisé les mots clés suivants :
- Primary care reform
- Health care reform
- Resistance, obstacle, difficulties, barriers
- Primary care organization reform
- Health care organization reform
- Primary care team
Nous avons surtout privilégié les articles qui font état d’analyses concrètes de terrain et ceux qui s’enquièrent directement de la réforme plutôt que des descriptions et analyses générales.
Pour surmonter les obstacles, il faut d’abord préciser de quelles réformes il s’agit. La réforme dans les soins de santé est stimulée par des objectifs économiques : diminuer la part des budgets publics qui va vers les soins de santé. Pour obtenir ce résultat plusieurs possibilités existent : diminuer les services offerts pour le même prix payé par l’usager, donner le même service mais augmenter la part payée par le malade, ou améliorer l’efficience, c’est-à-dire offrir le même service pour un moindre prix.
Les deux premières options sont impopulaires vis-à-vis de la population générale et frappent plus particulièrement les plus démunis. La troisième touche peu aux intérêts de patients mais rebute certains groupes d’intérêts qui vivent des gaspillages.
Les obstacles à la réforme peuvent d’abord s’analyser sur le plan théorique. Nous distinguerons plusieurs groupes d’obstacle :
• Les lobbies de ceux qui risquent de perdre quelque chose (à qui profite le crime) ;
• Les usagers bénéficiaires mais… : négociation entre liberté, efficience et équité dans les soins ;
• Les perceptions des bénéficiaires putatifs de la réforme : les soignants de première ligne ;
• Les perceptions des décideurs (politiques organismes assureurs).
.Les acteurs
1. Les lobbies… de ceux qui risquent de perdre quelque chose (à qui profite le crime)
Nous avons regroupé dans cette catégorie ce que nous appelons le complexe médico-industriel : les prestataires de soins spécialisés, les fournisseurs d’appareillage lourd et l’industrie pharmaceutique.
L’Organisation mondiale de la santé-Europe (European Health Care Reform, 1997) sépare ces catégories alors que leurs intérêts convergent globalement. A propos des professionnels, les sociologues ont souvent décrit que les professions de santé jouent un rôle injustifié dans le développement et la mise en place de politique de santé. Cette dominance professionnelle reflète des caractéristiques clés des médecins et du secteur de la santé. Un facteur critique est le rôle central joué par les médecins dans le service de soins. Le statut social élevé des médecins est une question liée à la précédente. Il en résulte que ces professionnels influencent pour assurer leurs intérêts plutôt que les intérêts publics. La croissance en nombre de tels groupes d’intérêts a conduit à un environnement politique encombré. Dans le rapport « Belgique » de l’Organisation mondiale de la santé, la question des lobbies est clairement posée pour les réformes des soins de première ligne.
D’autre part, le Gouvernement tente de réduire les services couverts par l’assurance soins de santé, ou basculer le payement vers la capitation plutôt que la prestation. Mais ce sera difficile politiquement. Le plus difficile sera d’introduire l’échelonnement. Il existe un puissant lobby dans le pays qui affirme que l’échelonnement augmente le nombre total de contacts et donc les coûts. Le solide contre-argument que les soins spécialisés coûtent plus [1] (et qu’il est inefficient d’utiliser les soins spécialisés alors que les soins de première ligne suffisent) mettra du temps à se frayer un chemin.
2. Les usagers bénéficiaires mais… (négociation entre liberté, efficience et équité dans les soins)
L’Organisation mondiale de la santé signale le pouvoir des lobbies de patients dans la politique de santé, mieux représentés en Irlande, aux Pays-Bas, au Royaume-Uni et dans les pays scandinaves. Elle ajoute cependant : en général, les vues des patients sur la réforme du système de soins sont souvent lacunaires. Tout cela rédigé en pur style diplomatique.
Dans l’article The future of family medicine les auteurs ont colligé plusieurs enquêtes auprès des usagers. On peut y lire : les médecins de famille ne sont pas reconnus ni pour ce qu’ils sont ni pour ce qu’ils font…. En effet, les termes famille et médecin portent à confusion et suggèrent que les médecins de famille manquent de formation et de compétences scientifiques. Plus bas encore : il existe un certain scepticisme à propos du concept de globalité (comprehensive care) qui traite d’un vaste champ de problème. Une part de cette réaction est basée sur la croyance qu’il est irréaliste d’attendre d’aucun médecin qu’il maîtrise et conserve ses compétences sur l’ensemble de la médecine.
Par contre, les publics interviewés manifestent une grande satisfaction sur les variables relationnelles :
• ne pas juger, comprendre et soutenir ;
• être honnête et direct ;
• agir comme un partenaire pour la santé ;
• écouter efficacement ;
• être attentif à la santé émotionnelle et physique du patient.
Van Doorslaer [2] confirme que la première ligne s’occupe préférentiellement des patients économiquement faibles.
3. Les bénéficiaires putatifs de la réforme, les soignants de première ligne
Les médecins de famille sont manifestement le groupe le plus désemparé. Dans l’article The future of family medicine on peut lire : malgré ces indicateurs apparemment positifs de l’importance de la médecine de famille, il y a des tendances perturbantes : la quantité de consultations (aiguë, chronique et préventive) de médecine de famille décroît partout. De plus, il y a un déclin permanent et progressif de 1980 à 1999 du pourcentage de médecins qui choisit la médecine générale.
4. Les décideurs (politiques, organismes assureurs, administration…)
L’Organisation mondiale de la santé déclare : les questions clés tournent souvent autour du rapport de force et des intérêts de chaque groupe. Les politiques qui porteront leur fruit seulement à long terme sont perçues négativement par ceux qui doivent les mettre en oeuvre. Le conseil de la santé du Canada incrimine les politiques : Les gouvernements ont tardé à soutenir les nouveaux modèles de prestation même lorsqu’ils s’étaient révélés positifs. Des innovations, évaluées positivement, ont vu le jour dans différentes organisations comme le Group Health Centre à Sault Sainte-Marie, le Women’s Health Centre à Winnipeg et dans certains Centres de services communautaires (CLSC) au Québec. Ces modèles correspondent généralement à l’objectif énoncé dans l’Accord de 2003 et devraient être maintenus de façon dynamique. Le maintien du statu quo des médecins de famille ayant une pratique traditionnelle ralentit le renouvellement.
L’Australian family physician (1999) [3] estime que les barrières à l’intégration sont perçues principalement comme des conflits entre les différents niveaux de pouvoirs gouvernementaux et leurs services, la manière dont le rôle du médecin généraliste est défini et le système de rémunération du médecin généraliste.
Le même journal (2001) [4] observe que pour implanter le paquet de soins de base une formation complémentaire des médecins généralistes est nécessaire.
L’Australian health review (2001) [5] signale que le passage de soins réactifs (à la demande) à des soins prospectifs (au besoin) après un enthousiasme de départ s’est mué en anxiété devant la complexité de la tâche.
Le Journal of Interprofessional Care (2001) [6] a étudié les opinions et attitudes de trois types de professionnels : médecin généraliste, infirmières et gestionnaires en santé. Les sous- cultures actuellement divergentes des trois professions rendent leur collaboration difficile. L’auteur rejoint Einstein quand il dit qu’il faudra une nouvelle génération (avec une culture plus commune) pour arriver au but. Ce point de vue appelle une proposition de cursus partiellement commun entre les différentes professions de la première ligne.
Dans le British Journal of General Practice (2002) [7]Marshall et al. concluent que les changements culturels sont les pré-requis centraux à une réforme des soins primaires qui conduise à un engagement des prestataires vers une responsabilité publique.
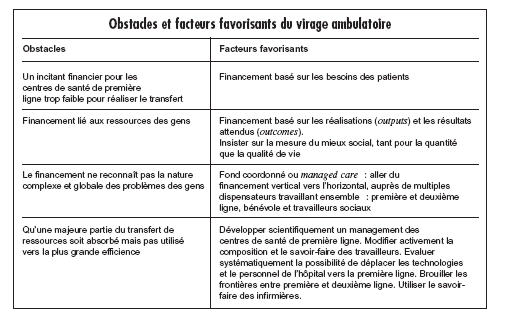
L’OMS Europe dans son ouvrage European health care reform, analysis of reccurent strategies ; europena series n°72 ; chapitre 6 delivering services efficiently synthétise les obstacles et facteurs favorisants rencontrés : Les avantages potentiels des politiques de substitution incluent la satisfaction accrue des patients, les meilleurs résultats (outcomes), la plus grande efficience et la meilleure prise en charge (management) de certaines maladies… Trop souvent, la substitution ne contient que le changement de lieu, sans le transfert de savoir- faire et de technologies ou sans nouvelle allocation de ressources !!
J.D. Kleinke dans le journal Health affairs (1998) profite de l’enquête sur une compagnie commerciale de soins (Columbia-HCA) pour stigmatiser les pouvoirs publics qui ont laissé filer les coûts dans les années 50-60 en multipliant les hôpitaux et la production de médecins, et qui ont ensuite, lors de la crise des coûts des années ’80, confié au privé l’honneur de rationaliser (rationner ?) l’offre. Il ajoute que lorsqu’on ne paye plus les hôpitaux à la prestation mais de façon forfaitaire, le profit ne se fabrique plus en multipliant les actes, quelle que soit leur utilité, mais au contraire en rationalisant les coûts et en améliorant l’efficience des soins délivrés. La Columbia-HCA peut ajuster son offre au besoin. Une autre stratégie de C-HCA fut de résoudre le conflit d’intérêt entre les gestionnaires et les médecins en particulier pour ce qui concerne les patients nécessiteux (medicaid). Une troisième stratégie de C-HCA fut de réaliser une intégration verticale des soins entre première et deuxième ligne par le développement de centre de santé (surgery centers) et de soins à domicile (home care health agencies). Cette technique a fortement amélioré la continuité des soins et le flux d’information. Quand on regarde de près, il ne s’agit pas d’une intégration verticale dure mais plutôt d’une correction de l’actuelle atomisation des soins. Les instances de régulation critiquent cette intégration comme une perte de liberté de choix, malgré l’amélioration de la qualité ! Cela s’explique en partie par le payement à l’acte qui fait craindre la demande induite.
Le paragraphe suivant s’intitule vaillamment : « En attendant (la capitation de) Godot ». Notre auteur affirme que les réformes engrangées par le C-HCA sans la capitation ne peuvent que conduire au clash avec les pouvoirs publics. En particulier pour l’intégration verticale, mais aussi pour l’intégration des médecins dans l’intérêt de la gestion. En particulier, tant que le système sera payé à l’acte, il sera soupçonné de surfacturer. Pourtant, le maintien du payement à l’acte est dépensier ce qui conduit le pouvoir à geler les prix ce qui pousse d’autant, prestataires et gestionnaires à multiplier les actes : spirale infernale.
Il conclut que l’enquête sur C-HCA a pour fonction d’effrayer tous les réformateurs et de les mettre en position de capitulation dans les rapports avec les pouvoirs publics.
Le résumé d’un article canadien (Journal of health & social behavior, 1995) [8] permettra de voir certaines convergence de situation entre ici et là-bas. Cet article analyse une cohorte de jeunes praticiens à dix ans d’intervalle en Ontario. Il évalue dans quelle mesure les positions politiques des praticiens se sont adoucies et la résistance à l’assurance publique. Il s’agit de la génération entrée dans le nouveau système et installée après la grève d’un mois des médecins ontariens de 1986. Un des facteurs qui a contribué à l’adoucissement des positions est la féminisation de la profession. Nos données suggèrent que l’opposition à Medicare (ontarien) diminue et que de moins en moins de médecins souhaitent le retour à l’ancien système. Nous assistons à la fin d’un cycle de conflit entre les médecins et le gouvernement et nous entrons dans une politique d’accommodation.
Les soins primaires aux commandes ?
Le livre Les soins primaires aux commandes ? [9] est une revue exhaustive de la littérature sur les changements en soins primaires et leurs difficultés. Il est récent (2006), rédigé par des spécialistes reconnus en soins primaires et disponible librement sur le net. A la lecture des extraits et résumés commentés que nous vous proposons, nous espérons que vous aurez envie de consulter l’ouvrage.
L’ouvrage pose une série de questions. Quelle est la meilleure manière de structurer des services de soins primaires ? Comment améliorer la coordination entre les soins primaires et les autres parties de systèmes de santé ? Comment intégrer les nouvelles technologies dans les soins primaires ? Parmi les décideurs nationaux en Europe, il y a un accord de principe pour dire que les soins primaires devraient être la charnière d’un système de santé bien organisé. Cet accord cependant, ne décrit pas les mécanismes d’organisation à poursuivre pour atteindre cet objectif commun. À travers « les Europe », les soins primaires présentent un large éventail de configurations institutionnelles, financières, professionnelles et cliniques. Ce livre étudie les réformes des soins primaires en Europe et leurs impacts sur les systèmes européens de santé. Il fournit également des suggestions pour des stratégies efficaces pour la future amélioration de la réforme de système de santé.
Etat des lieux
Macincko, dans son étude sur les systèmes de santé au sein de l’Organisation de coopération et de développement économiques (OCDE), observe que peu de pays ont été capables d’améliorer les caractéristiques de leurs soins primaires depuis 1970. Cela reflète-t-il la forte résistance au changement ou l’insuffisance de motifs pour le réaliser ? Les décideurs, les professionnels et le public dans les pays retardataires ne semblent pas attirés par l’idée. Ils peuvent voir les soins primaires comme utiles pour limiter les dépenses mais considèrent généralement qu’il s’agit de soins d’un niveau inférieur aux soins spécialisés. En fait, pour la majorité des pays d’Europe, ni l’extension des soins de première ligne, ni celle de la médecine générale spécifiquement n’est justifiée pour constituer la base du système de soins de santé. Au contraire, les soins primaires et les médecins généralistes offrent un paquet de services hétérogène souvent en compétition avec les soins spécialisés (Boerma et Fleming, 1998). Dans les pays où les frontières entre les lignes sont floues, il est difficile d’assurer la continuité des soins, et la possibilité pour la première ligne de piloter le système est fortement limitée. Mais même dans les pays où les patients sont inscrits et où l’échelonnement est strict, les soins primaires restent le maillon faible du système ! Ceci crée une situation paradoxale : la tension entre la faiblesse et le peu d’attractivité de ce niveau de soins par opposition au rôle stratégique qui lui est assigné. Ce paradoxe des soins de première ligne représente la question centrale qui traverse tout le livre. Nous avons besoin d’une stratégie qui permette de renverser l’équilibre actuel vers les soins primaires.
Du point de vue organisationnel au début des années 70, les soins primaires étaient délivrés de deux manières géographiquement déterminées. En Europe de l’Ouest, c’était le modèle du médecin généraliste soliste avec une orientation exclusivement curative. En Europe centrale et orientale, le modèle était baptisé Semashko, avec un premier contact chez le spécialiste de polyclinique ambulatoire. Dans ces deux modèles, les soins primaires constituaient la périphérie d’un système de santé centré sur l’hôpital et la médecine spécialisée tant pour l’établissement d’une politique que pour la délivrance des services.
Le premier changement eu lieu en 1972, en Finlande par le primary health care act. qui organisait les soins primaires autour de grands centres de première ligne préventifs et curatifs composés de médecins généralistes, infirmières, travailleurs sociaux, promoteurs de santé. La Suède adopta un système semblable, puis vint Alma-Ata en 1978 : à la fin des 70, les premières ruptures avec le modèle du médecin généraliste soliste ne se voyaient plus seulement dans le Tiers-Monde mais aussi dans les pays nordiques. Dans les années 80, le nouveau modèle s’implanta en Grèce, Pays-Bas, Espagne et Royaume-Uni. L’OMS Europe sponsorisa une recherche-action auprès de six pays pour incliner le plateau de la balance vers les soins primaires.
La crédibilité
La confiance du patient est une dimension essentielle de soins de santé primaires efficace. Alors que de récentes études montrent que le médecin généraliste dans les systèmes bien développés en soins de santé primaires comme les Pays-Bas ou la Suède, reçoivent une bonne appréciation des patients, ils semblent qu’ils perdent en légitimité auprès des médecins spécialistes. Bien que de nombreux experts en soins de santé primaires ne trouvent pas le problème grave, il semble clair que le médecin généraliste requière une crédibilité adéquate de la part des médecins spécialistes comme des patients s’ils doivent gérer des problèmes complexes trans-lignes en réseau, type de prise en charge en croissance.
Durant cette période, peu de changement intervinrent dans les services délivrés par les soins de santé primaires dans le cadre de sécurité sociale : malgré quelques réflexions sur les rapports soins de santé primaires / hôpital, médecin généraliste et autres, l’émergence de regroupements fonctionnels (garde, …), les soins de santé primaires continuaient d’être délivre par des médecins généralistes solo.
. Si les soins primaires étaient aux commandes…
Une question devrait probablement précéder les autres : si les soins primaires étaient aux commandes, comment cela serait-il réalisé ? Et est- il souhaitable de le faire ?
La délégation de pouvoir aux soins de première ligne ne risque-t-elle pas de dédoubler le rôle du médecin généraliste, comme coordinateur et dispensateur de soins, ce qui pourrait générer un conflit d’intérêt. Autre formulation : les soins primaires peuvent-ils investir leur nouvelle et complexe tâche sans délaisser le noyau de leur métier qui est le soin. D’abord et avant tout, les médecins généralistes sont au service de leurs patients, avec des valeurs professionnelles qui requièrent un investissement de ressources aussi grand que possible pour ceux-ci. D’autre part, pour devenir des coordinateurs efficaces, ils doivent incorporer un haut niveau d’implication publique, et peuvent se retrouver écartelés entre leurs deux responsabilités. De même, on peut s’émerveiller devant l’influence du rôle de médecin coordinateur sur ses valeurs professionnelles. Une bonne division des tâches au sein des équipes de première ligne pourrait offrir une solution à ce conflit d’intérêt.
Les soins de santé primaires sont-ils capables de prendre un rôle dominant dans la gestion d’ensemble des soins de santé ? Dominance : statut d’un individu dans une société animale qui lui donne un accès prioritaire à la nourriture et aux femelles (s’il est mâle) par rapport au dominés. Leadership (guidage, guidance, pilotage) : statut d’un individu dans une société animale qui lui permet de guider les autres vers un lieu (pâturage, terrain de chasse) ou un comportement de sauvegarde (fuite). Chez les animaux, les deux statuts peuvent cohabiter chez le même individu ou bien être disjoints ?
On s’interroge sur le coût en temps de travail de ce rôle de coordination, d’agent de l’Etat, vis-à-vis des soins directs aux personnes. Pour remplir ces nouvelles tâches (gestion des soins) le médecin généraliste devra diminuer son implication dans les soins concrets. Si son rôle financier et de gestion est reconnu, son pouvoir sera accru vis-à-vis de l’hôpital, des médecins spécialistes et des patients et il y a une petite probabilité qu’il progresse en statut, respect, ou autorité. Il est difficile d’être certain de la confiance que lui accorderont les patients dans cette configuration.
Il faudra tenir compte aussi des préférences des médecins : la plupart se ressentent comme soignants et pas comme gestionnaires du budget des soins de santé. Plusieurs commentateurs ont suggéré que seule une minorité de médecins généralistes souhaite renforcer leur rôle de gestion, la majorité ne le souhaiterait pas.
Une solution serait de mettre les soins primaires en tant qu’organisation dans le siège du pilote. Et le médecin généraliste sur le siège arrière… Cela donnerait au médecin généraliste un rôle de conseil mais d’autres prendraient le rôle de décideur, comme cela existe déjà : des responsables politiques locaux font ce job en Suède et en Finlande ou encore les primary care trusts (Royaume-Uni).
Il faut noter que ces modes les plus développés d’organisation de soins primaires apparaissent dans des systèmes beveridgiens [10]. Aux Pays- Bas, on envisage trois formes d’évolution possible : des soins primaires basés sur des centres de santé (health care centre), des soins primaires basés à l’hôpital, et enfin des soins primaires basés sur des coordinations intégrées de soins à domicile. L’évolution dépendra de nombreux impondérables. Le plus important est l’équilibre qui sera trouvé entre les fonctions managériales et la fonction de soins. Il en émergera peut être un nouveau paradigme des soins primaires en Europe.
. Le défi de la coordination
La demande des patients va clairement vers une meilleure coordination entre les lignes de soins. Comment fonctionnera le rôle des professionnels de première ligne dans la promotion de l’intégration trans-ligne ? Il faudra passer d’une organisation centrée sur les services (qualité, accessibilité, disponibilité, etc.) vers une organisation centrée sur le patient (les besoins du patient définissent le service à rendre). Cela signifie que les services doivent être conçus pour rencontrer les besoins et la coordination qu’ils nécessitent. Cela aura des conséquences sur le virage ambulatoire d’autant plus que les nouvelles technologies (télémédecine, télésurveillance, miniaturisation,…) permettront de soigner des cas plus lourds à domicile.
Se pose ici le problème de l’échelonnement. L’échelonnement remplit deux fonctions :
• Il contrôle l’accès aux spécialités et donc les dépenses occasionnées lors des contacts spécialisés. Le médecin généraliste agit alors comme un mécanisme de rationnement des services ;
• Il a pour fonction d’améliorer la qualité des soins délivrés par le rôle coordinateur et d’intégrateur qu’il peut jouer. Le médecin généraliste devient le coordinateur général des soins, il est en mesure d’en améliorer la continuité.
Il résulte de ses deux aspects que l’échelonnement peut être perçu comme une restriction de l’accès aux soins pour diminuer les coûts. D’autre part, la sécurité du patient nécessite que les seuls soins opportuns sont délivrés. L’échelonnement peut être vu comme un mécanisme institutionnel d’intégration optimale des soins, quoique des problèmes puissent exister dans la mise en place de ce mécanisme.
Certaines études apportent des arguments pour l’efficacité de l’échelonnement [11]. Cependant en accord avec Halm et al., (1997), nous pensons qu’il est encore impossible de démontrer que les deux objectifs de l’échelonnement, diminution des coûts et amélioration de la qualité, sont atteints.
Un problème supplémentaire est la largeur des tâches du médecin généraliste : préventif, curatif, suivi des chroniques, garde et urgence. Il est difficile de coordonner toutes ces tâches avec des listes de 2.250 patients. Une étude hollandaise (Hutten, 1998) a montré que la charge de travail était corrélée négativement avec certaines prises en charge : consultations plus courtes, moins d’actes techniques, plus de médicaments, plus de référence à d’autres prestataires de première ligne (les kinésithérapeutes surtout). La charge de travail est considérée comme une lourde menace sur le rôle de premier contact et de portier (gate-keeper) du médecin généraliste aux Pays-Bas.
Dans les pays qui ne connaissent pas l’échelonnement (Belgique, France, Allemagne, Luxembourg, …), les patients ont souvent un médecin généraliste auquel ils sont fidèles, il y aurait peu de shopping médical. Il y a cependant des modes de consultations suivant les classes sociales, les classes supérieures s’orientant chez le spécialiste tandis que les classes modestes optent pour la médecine générale. L’absence d’échelonnement entraîne une faible coordination et une insatisfaction du patient. En France, la loi sur le médecin référent est en vigueur depuis le 1er janvier 2005, il reste à l’évaluer. Cette faible coordination a un impact sur les soins puisque le fond des maladies chroniques observe que seuls 40 % des diabétiques ont un fond d’oeil annuel, et le même pourcentage un contrôle biologique semestriel.
. Expériences
Pour améliorer la coordination dans un système fragmenté, la France a tenté l’expérience des réseaux. Cela a commencé avec le SIDA, le médecin généraliste devait pouvoir soigner efficacement ce type de pathologie complexe. Sur ce modèle d’autres réseaux se sont développés pour les toxicomanes, l’hépatite C, et les patients précarisés. Le plus souvent, les médecins généralistes concernés sont très engagés socialement ou politiquement. Les réseaux sont subsidiés mais le système global n’est pas changé, la France a tenté de créer un médecin référent. Après des débuts prometteurs, l’expérience a capoté. Et le syndicat de médecins généralistes qui portait la réforme a perdu les élections. Depuis peu un nouveau système a été instauré.
Aux Pays-Bas, la pratique en solo a longtemps été majoritaire, ce n’est que récemment que le nombres de médecins généralistes en pratiques de groupes a dépassé les solistes. Cela explique la faiblesse des médecins généralistes face à l’hôpital, aux coordinations de soins (home care) et aux groupes d’infirmières à domicile. Une étude de Kersten (1991) démontre que malgré l’échelonnement, l’influence du médecin généraliste néerlandais envers l’hôpital est limitée. Les services de gardes ont changé, ils sont passé de garde patientèles à des gardes populations, type poste de garde avec voiture et chauffeur.
Depuis 1995, on a tenté de créer des soins intégrés trans-ligne. Le problème était de combler le fossé entre les soins de première et de deuxième ligne dans un nouveau concept : les soins trans-muraux. Une collaboration étroite suppose une base structurelle formelle et des rencontres régulières entre les deux lignes.
Il existe actuellement sept modalités de soins trans-muraux :
• Des cliniques infirmières pour les patients chroniques : asthme, diabètes et rhumatismes ;
• Développement de guidelines au niveau national (asthme et fertilité) ;
• Technologie à domicile pour délivrer des soins spécialisés à domicile ;
• Plan de sortie de l’hôpital par l’introduction d’infirmière de liaison ou de transfert ;
• Consultance de médecine spécialisée par les médecins généralistes et utilisation des équipements hospitaliers par les médecins généralistes : interprétation de tests, prescription de médicaments, etc.
• Salle de réhabilitation pour patient en revalidation (post accident cardio-vasculaire par exemple) ;
• Initiatives pour rationaliser la prescription et la délivrance des médicaments.
L’expérience anglaise est abordée avec le fundholding. Le fundholding a augmenté le pouvoir de négociation du médecin généraliste par rapport au médecin spécialiste hospitalier dans l’intérêt du patient (raccourcissement des délais) mais n’a pas démontré une efficience supérieure à cause du surcoût administratif et d’une inégalité d’accès. Le pouvoir de négociation dépendait aussi de choix possibles pour les soins spécialisés et malheureusement en plusieurs endroits, il n’existait qu’un hôpital de référence.
Malgré ces initiatives, il n’y a guère de preuve qu’il y ait un glissement de ressources et de services vers la première ligne. Il existe des obstacles importants au changement, y inclus les attitudes des consultants (médecin spécialiste) et la culture individualiste des médecins généralistes. La conclusion est amère : même là où règne l’échelonnement, la coordination est insuffisante. En cas d’échelonnement, le médecin généraliste tient la porte, mais une fois que celle-ci est franchie, il perd le contrôle de la situation. En absence d’échelonnement pourtant, la situation est pire.
. Conclusion
La littérature sur la place et l’avenir des soins de santé primaires abonde. De nombreux aspects non évoqués ici auront une influence majeure sur cet avenir. Citons l’impact de la poussée néo-libérale, les changements de configuration professionnelle, les mutations des différentes formes d’enseignement, les nouveaux modes de financement de soins, ou le renforcement des standards de qualité. Le bagage théorique et les premières expériences d’orientation vers un système basé sur les soins primaires nous incitent à poursuivre dans cette direction. Malgré freins, obstacles et inerties…
Je ne résiste pas au plaisir de vous traduire un tableau des dix compétences essentielles au médecin généraliste en informatique clinique :
• Comprendre la dynamique et la nature incertaine du savoir médical.
• Savoir comment chercher et évaluer un savoir en accord avec les bases statistiques de la preuve scientifique (scientific evidence).
• Comprendre quelques modèles logiques et statistiques du processus diagnostique.
• Interpréter des données cliniques incertaines et négocier avec l’artefact et l’erreur.
• Structurer et analyser les décisions cliniques en termes de risque et bénéfices.
• Appliquer et adapter le savoir clinique aux circonstances individuelles des patients.
• Accéder, évaluer, sélectionner et appliquer une recommandation (guideline) de traitement, adapter aux circonstances locales, et communiquer et enregistrer les modifications des plans de traite ment et les résultats.
• Structurer et enregistrer les données cliniques dans une forme appropriée pour une tâche clinique, une communication entre collègue, ou un usage épidémiologique.
• Sélectionner et mettre en œuvre la méthode de communication appropriée pour une tâche donnée (face à face, téléphone, courriel, vidéo, voicemail, lettre).
• Structurer et communiquer des messages de la manière la plus appropriée pour le récepteur, la tâche et le médium choisi.
Après avoir refermé ce livre passionnant, il est permis de relever quelques notions centrales de la problématique des soins de santé primaire
La diversité des structurations (actuelle) en Europe (et dans le monde) rend difficile l’émergence d’un modèle unique ou central, malheureusement l’intervention des pouvoirs publics ne semblent pas actuellement générer une convergence, il y a manifestement pas en Europe, de force qui permettent de stimuler une telle convergence.
Un deuxième point qui rend difficile la structuration des soins de première ligne, c’est le rôle du médecin généraliste, en effet pour opérer complètement le virage ambulatoire, il faut y intégrer le médecin généraliste de plein droit. Il est même probablement souhaitable que le médecin généraliste dispose d’une place centrale (voire de la place centrale [12] dans le dispositif. Or, il s’agit d’une profession qui sociologiquement n’est probablement pas prête à se mouler dans un travail d’équipe intégrée.
Par ailleurs, comme nos auteurs l’analysent finement, s’il saute le pas, notre médecin généraliste risque d’être écartelé entre son rôle de soignant et son rôle de gestionnaire local responsable du système de soins. Pour reprendre le carré magique de Monique Vandormael. Nous voyons l’aspect collectif de notre métier en tension avec l’aspect individuel, mais aussi du moins en partie l’aspect subjectif en conflit avec les données objectives.
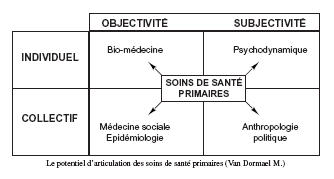
Une façon de ramasser ce paradoxe serait de dire que c’est parce que le médecin généraliste est en position centrale qu’il est écartelé ; c’est parce qu’il est écartelé qu’il est incapable d’occuper cette position centrale.
Evidement s’ajoute à cette difficulté intrinsèque, tous les bienveillants qui souhaitent la mort du malade, tous ceux qui craignent que des soins de santé basés sur la première ligne leur fassent perdre des parts de marché, des positions ou des statuts. Enfin tous les décideurs timorés trop heureux de trouver là le prétexte qui leur permettent d’affirmer : vous voyez bien ils ne veulent pas leur propre bonheur…
Quelques propositions de solutions :
1. Dans la formation, cliver plus rapidement le médecin généraliste de la médecine spécialisée par contre organiser des cursus entremêlés avec les autres acteurs de première ligne afin de favoriser une culture d’équipe multidisciplinaire (voire transdisciplinaire) ;
2. Augmenter fortement le revenu moyen des médecins généralistes de telles sortes qu’ils atteignent la médiane des revenus des médecins spécialistes ;
3. Que chaque équipe de soins de santé primaires devienne un mini centre de recherche soit solitaire soit mieux, multicentrique pour toute une série de question de santé publique y compris sur la sécurité du médicament ;
4. Un renfort administratif sérieux du médecin généraliste qui lui permettent de consacrer l’essentiel de son temps curatif au contact face à face ce qui lui dégagera du temps pour ses rôles scientifiques et de gestionnaires de soins ;
5. Sur le plan organisationnel, le modèle professionnel (les soins de santé primaires menés par les organismes professionnels de médecin généraliste) de gestion semble le plus performant pour promouvoir la position du médecin généraliste dans le système et donc in fine l’intégration du médecin généraliste dans une équipe de soins.
Bibliographie
Allyson MP, Stewart P, Sylvia G, « How private finance is moving primary care into corporate ownership », British Medical Journal 2001 ; 322 : 960-63.
Appleby NJ, Dunt D, Southern DM, Young D, « General practice integration in Australia. Primary health services provider and consumer perceptions of barriers and solutions », Aust Fam Physician 1999 ; 28 : 858-63.
Bajoit Guy, Le changement social, Armand Colin ; 2003.
Barnett P,.Malcolm L, « Beyond ideology : the emerging roles of New Zealand’s crown health enterprises », Int J Health Serv 1997 ; 27 : 89-108.
Battersby M, McDonald P, Pearce R, Tolchard B, Allen K, « The changing attitudes of health professionals and consumers towards acoordinated care trial – SA HealthPlus », Aust Health Rev 2001 ; 24 : 172-8.
Blakeman T, Harris MF, Comino E, Zwar N, « Implementation of the enhanced primary care items requires ongoing education and evaluation », Aust Fam Physician 2001 ; 30 : 75-7.
Bouton R, « Les médecins généralistes et la mise en œuvre de la politique de santé publique », adsp 2005 ; 60-3.
Brunelle Y, « Financement et réformes des systèmes de santé », Revue Médicale de l’Assurance Maladie 2001 ; 32 : 347-54.
Chan BT, « The declining comprehensiveness of primary care », Canadian Medical Association journal 2002 ; 166 : 429-34.
Chou YJ, Yip WC, Lee CH, Huang N, Sun YP, Chang HJ, « Impact of separating drug prescribing and dispensing on provider behaviour : Taiwan’s experience », Health policy and planning 2003 ; 18 : 316-29.
Chung WJ,.Kim HJ, « Interest groups’ influence over drug pricing policy reform in South Korea », Yonsei medical journal 2005 ; 46 : 321-30.
Danis M, Biddle AK, Dorr Goold S, « Insurance benefit preferences of the low-income uninsured », J Gen Intern Med 2002 ; 17 : 125-33.
De Maeseneer JM, De Prins L, Gosset C, Heyerick J, « Provider Continuity in Family Medicine : Does It Make a Difference for Total Health Care Costs ? », Annals of Family Medicine 2003 ; 1 : 144-8.
De Maeseneer JM, De Prins L, Gosset C, Heyerick J, « Provider continuity in family medicine : does it make a difference for total health care costs ? », Ann Fam Med 2003 ; 1 : 131-3.
Duponchel J-L, « Quels systèmes de santé ? Bilan des soins de santé primaires », Médecine Tropicale 2004 ; 533-8.
Elston S, Holloway I, « The impact of recent primary care reforms in the UK on interprofessional working in primary care centres », Journal of Interprofessional Care 2001 ; 15 : 19-27.
Frendo Lise. and de Bruyn Tom, Les inégalités socioéconomiques de la santé : quels indicateurs pour en rendre compte ? 2005. Bruxelles.
Godt P, « Confrontation, consent, and corporatism : state strategies and the medical profession in France, Great Britain, and West Germany », J Health Polit Policy Law 1987 ; 12 : 459-80.
Gwatkin D-R, « Health inequalities and the health of the poor : What do we know ? What can we do ? », Bulletin of the World Health Organization 2000 ; 78 : 3-18.
Haggerty J, Pineault R, Beaulieu M D, Brunelle Y, Goulet F, Rodrigue J, and Gauthier J, Accessibility and Continuity of Primary Care in Quebec. 2004.
Fondation canadienne de la recherche sur les services de santé.
Hammerly M, « Commentary : patient-centered care, the sine qua non of collaborative medicine », Am J Med Qual. 2002 ; 17 : 33-8.
Kleinke J, « Deconstructing the Columbia/HCA investigation », Health Aff (Millwood) 1998 ; 17 : 7-26. Marshall M, Sheaff R, Rogers A, Campbell S et al, « A qualitative study of the cultural changes in primary care organisations needed to implement clinical governance », Br J Gen Pract 2002 ; 52 : 641-45.
Mone L, « Managed care cost effectiveness : fantasy or reality ? », Int J Group Psychother 1994 ; 44 : 437-48.
Muller B, « Laboratory diagnostics in light of massive changes in official health policies », Clinical chemistry 1994 ; 40 : 1658-62.
Oandasan I, Malik R, Waters I, Lambert-Lanning A, « Being community-responsive physicians Doing the right thing », Canadian Family Physician 2005 ; 50. Oliver TR, « The Politics of Public Health Policy”, Annu Rev Public Health 2006 ; 195-233.
Oliver TR, Dowell E, « Interest groups and health reform : lessons from California », Health Aff (Millwood) 1994 ; 13 : 123-41.
OMS, Conférence internationale d’Alma-Ata sur les soins de santé primaires : vingt-cinquième anniversaire. 2003.
Organisation Panaméricaine de la santé (OMS), Déclaration Régionale sur les Nouvelles Orientations en Soins de Santé Primaires (Déclaration de Montevideo), Washington : 2005.
Ostbye T,.Hunskaar S, « A new primary care rostering and capitation system in Norway : Lessons for Canada ? », Canadian Medical Association 1997 ; 157 : 45-50.
Pan American Health Organization/WHO, Renewing Primary Health Care in the Americas. A Position Paper of the Pan American Health Organization/ WHO, 2005.
Pink GH,.Leatt P, « The use of ’arms-length’ organizations for health system change in Ontario, Canada : some observations by insiders », Health Policy 2003 ; 63 : 1-15.
Ramsay J, Campbell JL, Schroter S, Green J, Roland M, « The General Practice Assessment Survey (GPAS) : tests of data quality and measurement properties », Family Practice 2000 ; 17 : 372-9.
Saltman Richard B, Primary Care In The Driver’s Seat ? 304p. 2005. UK, Open University Press.
Schut F, « Health care systems in transition : The Netherlands. Part I : Health care reforms in The Netherlands : miracle or mirage ? », J Public Health Med 1996 ; 18 : 278-84.
Trottier L H., Fournier M A., Diene C P., and Cantandriopoulos A-P, Les soins de santé primaires au Québec. 2003. Montréal, Université de Montréal.
Van den Brink-Muinen A, Verhaak PF, Bensing JM, Bahrs O, Deveugele M, Gask L et al, « Communication in general practice : differences between European countries », Family Practice 2003 ; 20 : 478-85.
Van Doorselaer E., Masseria C. and al., Incomerelated inequality in the use of medical care in 21 OECD countries, OECD, may 2004.
Vingerhoets E, Wensing M, Grol R, « Feedback of patients’ evaluations of general practice care : a randomised trial », Qual Health Care 2001 ; 10 : 224-8.
Way D, Jones L, Baskerville B, Busing N, « Primary health care services provided by nurse practitioners and family physicians in shared practice », Canadian Medical Association journal 2001 ; 165 : 1210-4.
Wilkinson D, Gouws E, Sach M, Abdool Karim SS, « Effect of removing user fees on attendance for curative and preventive primary health care services in rural South Africa », Bulletin of the World Health Organization 2001 ; 79.
Williams AP, Vayda E, Cohen ML, Woodward CA, Ferrier BM, « Medicine and the Canadian state : from the politics of conflict to the politics of accommodation ? », J Health Soc Behav 1995 ; 36 : 303- 21.
Williams AP, Vayda E, Cohen ML, Woodward CA, Ferrier B, « Medicine and the Canadian State : From the Politics of Conflict to the Politics of Accommodation ? », Journal of Health and Social Behavior 1995 ; 36 : 303-21.
World Health Organization Regional Office For Europe, European Heallth Care Reform : Analysis of current strategie, 1996.
- Cueillette bibliographique des obstacles à la réforme des soins de santé – Cahier Sc n°37 – Courses d’obstacles – juillet 2006 (pdf, 115 k)